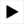Поделиться здоровьем: путь донорской крови
Больно ли сдавать пол-литра крови, как ее собирают, исследуют и хранят прежде, чем отправить к тяжелобольному человеку
Мы живем и не задумываемся о том, что ежесекундно по нашим сосудам бежит один из главных составляющих нашего организма — кровь. Она составляет примерно 8 % от массы человеческого тела. Кровь выполняет в организме разные функции — является своеобразным транспортом, поддерживает постоянство «внутренней среды» организма и играет главную роль в защите от чужеродных веществ. Но как быть человеку, который тяжело болен или потерял много крови в ДТП? На помощь приходят доноры.
В преддверии Всемирного дня донора, который отмечается 14 июня, корреспонденты vtomske.ru отправились в региональный центр крови, чтобы узнать, как стать донором и какой путь проходит кровь, прежде чем отправиться к нуждающемуся человеку.
Экскурсию по учреждению для нас провела заведующая организационно-методическим отделом Валентина Белоконь.
Как стать донором
Каждый день службы крови начинается с приема желающих совершить доброе дело — помочь спасти нуждающихся в переливании крови.
Переступая порог регионального центра крови, доноры сразу направляются к регистратуре. Сначала человек заполняет анкету: надо узнать, есть ли противопоказания, а их очень много. Различные заболевания, перенесенные в недавнем прошлом операции, поездки в определенные страны, наличие татуировки — все это может послужить временным или постоянным отводом от донорства.
Абсолютными противопоказаниями является наличие таких серьезных заболеваний, как ВИЧ, сифилис, вирусные гепатиты, туберкулез, болезни крови, онкология и другие. Временные противопоказания имеют различные сроки в зависимости от причины. Самые распространенные запреты — недавнее удаление зуба, нанесение татуировки, пирсинг или лечение иглоукалыванием, ангина, грипп, ОРВИ, менструация, аборт, период беременности и лактации, прививки.
Информацию о потенциальном доноре специалист смотрит в специальной базе. Это помогает сразу понять, есть ли у него какие-либо заболевания, состоит ли он на учете и можно ли сдавать кровь. Если человек пришел в первый раз, после заполнения анкеты ему заводят карточку и заносят всю информацию в единую информационную систему.



Затем каждому донору в кабинете предварительного обследования необходимо сдать клинический анализ крови из пальца. Результаты получают быстро, за 15-20 минут.
Здесь специалисты определяют уровень гемоглобина в крови — он должен быть не ниже 120 граммов на литр у женщин и 130 — у мужчин. Также в лаборатории первичного анализа определяется группа крови человека.
— Экспресс-тестом определяется группа крови и уровень гемоглобина — это наиболее частая причина недопуска к сдаче крови. Если уровень гемоглобина низкий, человеку порекомендуют пройти обследование. В этом случае не будут потрачены ресурсы, чтобы заготовить кровь, которая не принесет никому пользы, — рассказала заведующая клинической лабораторией и лабораторией иммунологических методов исследования крови Татьяна Прохоренко.



Когда результаты анализа готовы, донор проходит в кабинет к терапевту. Он измеряет рост, вес, давление и температуру человека, осматривает кожные покровы, беседует с ним о различных проблемах со здоровьем — все, чтобы выяснить возможные противопоказания и принять решение — допустить человека до сдачи крови или нет.
Если что-то из показаний состояния здоровья вызывает у врача сомнения, донора просят прийти в другой, более благоприятный для сдачи крови день. Если все в норме, донору выдают направление, и он отправляется на сдачу.
Рядом с лестницей, ведущей непосредственно в операционную, располагается небольшая столовая на несколько столиков. До процедуры донорам обязательно предлагается выпить сладкий чай (при сдаче крови снижается уровень глюкозы). А после чая мы отправляемся в операционную.
Пол-литра крови
Операционных в центре крови две, в каждой по несколько кресел. В одной сдают цельную кровь в объеме 450 миллилитров, в другой — по 600 миллилитров плазмы и тромбоциты.
Нерастворимыми элементами крови являются эритроциты, лейкоциты и тромбоциты, а ее жидкая часть — плазма. Все компоненты крови, за исключением лейкоцитов, заготавливаются в службах крови для дальнейшей передачи нуждающимся пациентам лечебных учреждений.
В предоперационной каждого донора еще раз регистрируют и присваивают идентификационную марку, которая нужна, чтобы не перепутать компоненты крови. Именно по индивидуальному штрих-коду специалисты будут отслеживать весь путь крови — от заготовки до передачи в медучреждение.

Плазма крови является водным раствором электролитов, питательных веществ, метаболитов, белков, витаминов, следовых элементов и сигнальных веществ. Именно поэтому на станции ее заготавливают в больших количествах, благо сделать это можно впрок, в отличие, например, от тромбоцитов, срок хранения которых составляет четыре-пять дней.
Один из способов забора крови — плазмаферез — очистка и возвращение ее или какой-то части обратно в кровоток. Заготавливается плазма в объеме 600 миллилитров. При этой процедуре красные клетки крови — эритроциты — возвращаются обратно донору, а заготавливается непосредственно жидкая часть. Занимает процедура порядка получаса.
— Кровь сначала поступает в объеме 450-500 миллилитров в аппарат с определенным раствором, где происходит разделение крови на плазму, которая уходит на весы, и красную часть, которая уходит обратно донору, — рассказывает заведующий отдела заготовки крови и ее компонентов Сергей Молоков. — Затем процедура повторяется в течение нескольких раз, пока общий объем отделенной плазмы не достигнет 600 миллилитров.
Наряду с забором 600 миллилитров плазмы набирается небольшая пробирка, которая одновременно с проведением заморозки полученного материала отправится в лаборатории для проверки на наличие или отсутствие инфекций, уточнения группы крови, резус фактора и фенотипа.






Когда необходимое количество плазмы получено, донору возмещается ее потеря 250 миллилитрами физраствора.
— Чтобы человеку было легче, — отмечает Сергей Викторович.
— На процедуре мы уже можем увидеть, как донор подготовился к сдаче. Плазма должна быть янтарной и прозрачной, пропускать свет. Если донор не соблюдал диету, ел жареное, молочное, то плазма будет мутной. Такой компонент на выдачу не идет, а сразу утилизируется.
После забора плазма регистрируется в информационной системе и в течение часа замораживается при температуре -30°С. Маркируется плазма после того, как ее проверят в лабораториях. Выдается она в медучреждения только спустя полгода — после прохождения карантинного периода. Зачем это нужно — чуть позже, а пока поговорим о тромбоцитах и эритроцитах.

В центре крови существуют аппараты для заготовки тромбоцитов, взвешенных, как правило, в плазме.
Сдача тромбоцитов длится полтора часа. В течение этого времени аппарат забирает кровь, разделяет ее на компоненты и «ненужную» часть (эритроциты) и плазму (возвращается донору). Переносится такая процедура легче.
Как упоминалось выше, данный компонент крови является очень короткоживущим — порядка четырех-пяти ней, поэтому впрок его никогда не заготавливают — заявка делается под конкретного пациента с определенными характеристиками крови — группой, резус-фактором, фенотипом.

Для получения эритроцитарной взвеси у донора берут 450 миллилитров крови. Процедура эта в сравнении с другими очень короткая — занимает порядка пяти-семи минут. Мешочек для крови укладывают на весы и на протяжении всей процедуры раскачивают, чтобы не образовался сгусток.
Также при заборе собирают кровь в четыре маленькие пробирочки. Они в дальнейшем отправятся на исследования — инфекции, повторный анализ для определения группы крови, резус-фактора и фенотипа.
— Эритроциты — компонент, который хранится недолго — 42-49 дней во взвешенном растворе, — отмечает Сергей Викторович. — Мы не замораживаем эритроциты, кровь в лечебные учреждения поступает только свежая.






— Кровь я сдавала уже много раз, порядка десяти. Сегодня пришла сдать после длительного трехлетнего перерыва, — рассказывает томичка Ольга. — Почему это для меня важно и я периодически прихожу? Помочь. Кому-то.
Однажды мне самой очень помогла донорская кровь — я была беременна и мне нужна была плазма. И для меня нашелся донор. После этого я решила, что тоже хочу поделиться с кем-то здоровьем.
После процедуры руку донора забинтовывают и просят немного посидеть, а также дают компенсацию в 599 рублей и справку, дающую донору право на два выходных дня. Непосредственно в день сдачи донору нужно пить больше жидкости и не заниматься спортом.
— Компенсация нормальная, но кровь сдавала я не из-за денег, а от желания быть полезной, — рассказала нам девушка, пришедшая получить «вознаграждение».

После всех формальностей донор отправляется домой, а путь крови продолжается.
Разделить на части
Прежде чем донорская кровь попадет к нуждающемуся больному, она проходит долгий путь, состоящий из центрифугирования, фильтрации, фракционирования, заморозки, лабораторных исследований, хранения. Обо всем по порядку.
Когда процесс сдачи крови завершается, набранные пакетики отправляются в соседние помещения для разделения крови на компоненты. Для этого пакеты с кровью сначала взвешивают, а потом закладывают в центрифугу.
Центрифугирование позволяет разделить кровь на эритроциты и плазму. В центрифуге пакетики вращаются порядка семи минут с очень высокой скоростью — около четырех тысяч оборотов в минуту.
Под действием центробежной силы кровь расслаивается — плазма, напоминающая внешне растительное масло, поднимается наверх, вишневые эритроциты оседают вниз, а между ними появляется еле заметный слой лейкоцитов и тромбоцитов.


Сразу после центрифугирования кровь проходит процесс фракционирования на компоненты. Как красные клетки крови отделяют от плазмы, если они по-прежнему находятся в одном мешочке? С помощью плазмоэкстрактора.
Пакетик, в котором содержится плазма и эритроциты, делится на два пакета: в один помещается плазма, а в исходном остаются красные клетки. Все деление происходит при помощи плазмоэкстракторов — мешочек закрепляют на аппарате, после чего плазма перетекает в другую стерильную емкость.


Эритроциты остаются в исходном пакетике, к ним добавляют специальный раствор САГМ, позволяющий сохранить данный компонент до 49 дней, а также сразу использовать, не добавляя физраствора и других компонентов.
Существуют разные виды красного компонента, в их числе эритровзвесь в САГМе, фильтрованная эритровзвесь и эритромасса.
— Чтобы уменьшить риск, связанный с передачей инфекционных агентов, эритроциты проходят фильтрацию для удаления лейкоцитов, — говорит Сергей Молоков. — В некоторых случаях пациентам нужна именно фильтрованная кровь, это зависит от индивидуальных показателей человека.
Далее производится запайка всех компонентов на аппарате. Важно, что кровь не открывается и не соприкасается с воздухом от момента взятия до фракционирования.


После разделения крови на компоненты эритроциты отправляются в холодильник, где хранятся при температуре +2...+6°С. Концентрат тромбоцитов в полимерном контейнере отправляется в тромбомиксер, где мешается и хранится четыре-пять дней при температуре +20...+24°С.
Выдаваться в лечебные учреждения эритроциты и тромбоциты будут только после того, как лаборатории центра проверят образцы собранной крови и получат хорошие результаты. В противном случае — весь отбракованный материал утилизируется.
Плазму сразу же отправляют в заморозку, так как дожидаться заключения экспертов здесь нельзя — каждая минута на счету, иначе компонент будет неэффективен.
Мешочки с плазмой для проведения процедуры заморозки отправляют в аппарат, который мы запечатлели на снимке ниже. Мешочки здесь лежат около 40 минут при температуре −45°С и ниже. В итоге получаются компактные плоские желтые пластины.

В отличие от эритроцитов и тромбоцитов плазма не выдается в медучреждения сразу после проведения лабораторный исследований. Перед тем, как попасть к больному, она должна пройти так называемый карантин. Как и где хранятся компоненты, мы увидим позднее, а пока поговорим о проверке образцов крови доноров.
Путешествие по лабораториям, или «проверка на вшивость»
Отобранную в пробирки кровь обследуют в нескольких местах. В ПЦР-лаборатории проводят генодиагностику — определяют ДНК вирусов. К счастью, современные методы исследований позволяют «поймать» вирус на начальных стадиях заражения. В ИФА-лаборатории специалисты ищут антитела к инфекциям.
Также в лабораториях специалисты исследуют пробы крови на вирусы гепатита, ВИЧ и сифилиса. Это делается иммуноферментным анализом. Проводится двойное тестирование крови — методом ПЦР и ИФА. А затем, в зависимости от результатов анализов, кровь либо отправляют в банк хранения, либо на утилизацию.
Далее у нас — лаборатория, где определяют группу крови, резус-фактор и фенотип каждого из образцов отобранной крови.

Как рассказала заведующая клинической лабораторией и лабораторией иммунологических методов исследования крови Татьяна Прохоренко, группу крови здесь определяют повторно для получения точного результата.
— Она определяется на исследовании до сдачи крови донором, однако в ряде случаев после проведения окончательного исследования результаты расходятся. Это нормально, потому как на первом этапе делается экспресс-тест. А здесь как раз происходит окончательное определение. Здесь права на ошибку уже нет.
Определяется в этой лаборатории также резус-фактор и эритроцитарный фенотип.
— На клетке крови у каждого человека помимо особого белка резус-фактора сидит много других. Необходимо знать, есть они у человека или нет, и переливать кровь человеку, имеющему точно такой же набор антигенов на клетках, — рассказывает Татьяна Прохоренко.
По контрольным маленьким планшетам, заправленным специальным гелем, и определяется наличие или отсутствие каждого из антигенов в крови человека.




— Главная наша задача состоит в том, чтобы не дать больному лишнего антигена, которого у него нет. Недодать можно, — говорит заведующая лабораторией. — Вопрос переливания крови именно с одним и тем же фенотипом принципиальный. Когда иммунная система столкнется с антигеном, которого нет в его организме, он отреагирует на него, как на чужеродный объект, начнется иммунный ответ, наработаются антитела. В лучшем случае, переливание будет неэффективным — антитела разрушат эритроциты. В худшем случае у человека разовьются осложнения вплоть до летального исхода.
Учитывать фенотип в России начали только с 2013 года. Толчком, по словам специалистов, послужили как раз несовместимость крови и несчастные случаи после переливаний.

Переливание крови — серьезная операция со всеми вытекающими последствиями: возможно отторжение клеток крови и развитие серьезных осложнений.
В лаборатории иммунологических исследований определяют не только группу крови, резус-фактор, фенотип и антитела, но и осуществляют индивидуальный подбор крови для тяжелых больных и маленьких детей.
— Существуют индивидуальные случаи, когда пациентам может не подходить кровь, совместимая теоретически по фенотипу, группе и резусу. Здесь уже мы совмещаем эритроциты донора с сывороткой или плазмой пациента. Можем перебрать 250 пакетов с кровью и найти нужный, который максимально подходит.
Огромный морозильник крови
Если образцы крови одобрены лабораториями, заготовленные компоненты отправляют в специальные хранилища. Эритроциты храниться 42-49 дней в холодильнике при температуре +2...+6°С, концентрат тромбоцитов — четыре-пять дней максимум, отправляется храниться в тромбомиксер при температуре +20...+24°С.



Замороженная ранее плазма передается в отделение долгосрочного хранения на шесть месяцев на карантинизацию в холодильники при температуре -35°С.
Раньше, чем через шесть месяцев, из карантина мешочки с замороженной плазмой не достанут: в период карантинизации медики ждут повторного визита донора.
Если его анализы окажутся хорошими через шесть месяцев, тогда плазму отправят на реализацию. Если человек не появился, то специалисты проведут инактивацию вирусов в плазме — уничтожение лейкоцитов и даже малейших следов ненужных бактерий.
Если у донора спустя шесть месяцев обнаружится инфекция, плазму утилизируют.
— По истечению карантина донор должен повторно подойти на станцию переливания крови и пройти еще одно обследование, чтобы специалисты могли убедиться в полной безопасности плазмы, заготовленной ранее, — говорит заведующий отделением карантинизации Игорь Егоров. — Только после успешного повторного проведения исследований плазма может быть передана в больницы.

Дополнительной обработке подвергается не только плазма, но и концентрат тромбоцитов. Инактивируются в данных компонентах не только вирусы, но и оставшиеся лейкоциты.
— Методика вирусной инактивации позволяет удалить из компонентов все вирусы, которые там присутствуют, — рассказывать Игорь Станиславович. — Она лишает вирусы возможности размножаться. Если донор не пришел на повторные анализы, то мы берем, размораживаем плазму, соединяем в стерильных условиях плазму и метиленовую синь или рибофлавин, которые безопасны для организма, и кладем пакет в специальный аппарат, который облучает кровь ультрафиолетом.

После процедуры компоненты снова замораживаются в охладительном аппарате между двумя плитами при температуре -60°С.

Сердце центра крови — большое хранилище плазмы. Холодно здесь так, будто в летней одежде оказываешься на улице в январский мороз. Собственно, так оно и есть.
Спрятано хранилище за двумя широкими дверьми, похожими на двери от сейфов в банковских хранилищах. Сюда плазма переходит через шесть месяцев после хранения в другом холодильнике.
Вся плазма здесь обследована, прошла карантин и отсортирована. Каждая доза плазмы хранится и сортируется по группе крови, резус-фактору и дате заготовки, чтобы при необходимости ее изъяли максимально быстро.
Всего в центре крови в настоящее время хранится более 8,5 тонны плазмы, из которой 2,5 тонны — карантинная. Остальные шесть тонн — плазма, готовая отправиться к нуждающимся жителям региона.





При получении заявки от медучреждений специалисты по перечню критериев отбирают подходящие компоненты крови из хранилища и выдают их курьерам больниц.


Вот такой сложный путь кровь преодолевает от донора до пациента. Иногда «расстояние» между ними составляет сутки или двое, а иногда — более полугода.
За десять лет в Томской области региональный центр крови провел 268 выездных донорских акций. В них приняли участие 15 038 доноров. Они сдали 13 217,3 литра крови, из которой приготовлено более 52 тысяч доз компонентов для переливания пациентам.
За 2018 год кровь сдали 10 588 доноров (заготовлено 13 805,6 литра; свыше 55 тысяч доз для пациентов), за пять месяцев 2019 года — 6 636 человек (6 126,17 литра; свыше 24 тысяч доз).
В настоящее время на территории региона проживает 4 171 почетный донор. Чтобы им стать, кровь необходимо сдать порядка 40 раз, а плазму — 60 раз. Женщинам кровь можно сдавать четыре раза в год, мужчинам — пять, а интервал между донациями плазмы составляет 14 дней. Обладая статусом почетного донора, можно получить ряд льгот.
Несмотря на отсутствие дефицита материала, доноров специалисты центра крови ждут всегда, ведь, возможно, собранная именно сегодня кровь по-настоящему спасет чью-то жизнь.